特集1 ベンゾ系薬剤のことを知りたい(178号)
○戻る
著者:吉村健佑
(千葉大学医学部附属病院 次世代医療構想センターセンター長・特任教授)
▼ベンゾ系薬剤とは何か?
なかなか聴きなれない言葉ですが、その説明から始めましょう。
人間の脳細胞には「ベンゾジアゼピン(BZ)受容体」というものがあり、その受容体を刺激する物質をまとめて
「ベンゾジアゼピン受容体作動薬(ここでは以下ベンゾ系薬剤とする)」と呼んでいます。
「刺激する」といっても気分が高ぶるわけではなく、ベンゾジアゼピン受容体を刺激すると、人間は全身の筋肉の力が抜けやすくなりリラックスします。
そして眠気が訪れます。
その効果の出方はちょうどアルコールを飲んで酔ったときによく似ています。
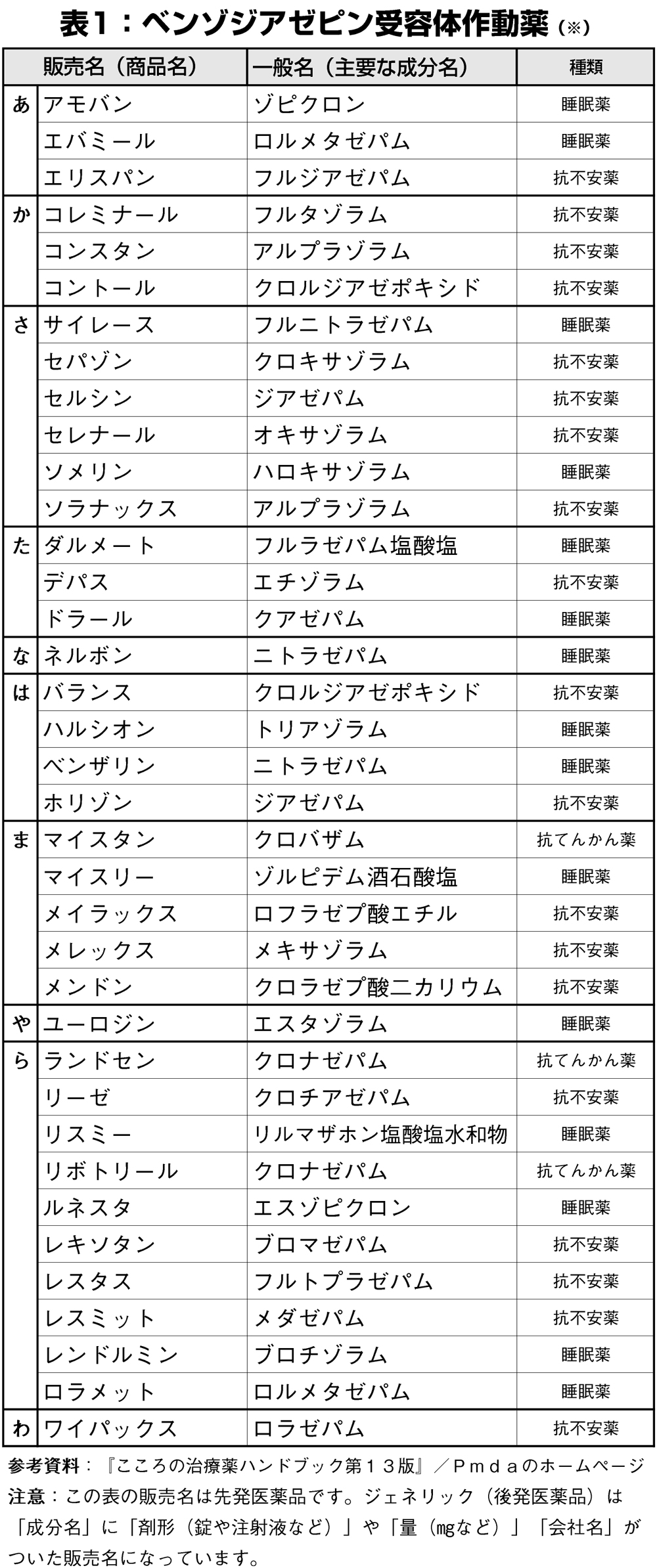
この効果を使って、日本でベンゾ系薬剤は「睡眠薬」や「抗不安薬(不安を抑える薬)」等として使われており、数は数十種類にのぼります(表1)。
ただし、すべての睡眠薬や抗不安薬がベンゾ系薬剤ではないことに注意が必要です。
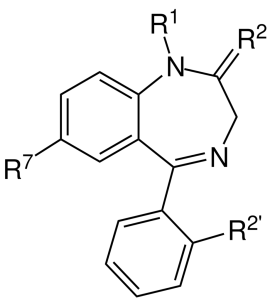
注:ベンゾジアゼピンの薬は、図のような化学構造をもっています。
非ベンゾジアゼピン系の薬(マイスリーやアモバン、ルネスタなど)は、このような構造ではありませんが、ベンゾジアゼピン受容体に同様に作用するため、ベンゾジアゼピン受容体作動薬としています。
▼「効果」への過剰な期待と「副作用」から「依存症」へ
ベンゾ系薬剤は1950年代にレオ・スターンバックらにより開発され、古くから使われている重要な医薬品の1つです。
初期に商品化されたベンゾ系薬剤であるジアゼパム(商品名セルシン®など)は、当時流通していた「バルビツール系睡眠薬」と比較して「安全な」睡眠薬とみなされ、世界中で使用が広がりました。
1962年から1982年までのアメリカで最も売れた薬剤はジアゼパムとも言われています(資料※1)。
ベンゾ系薬剤の効果は、
①鎮静作用(眠くなる)
②抗不安作用(リラックスする)
③筋弛緩作用(筋肉の緊張をほぐす)
などが知られています。
不眠症、不安症、てんかん・痙攣(けいれん)など、果ては肩こりのひどい患者さんにまでも、幅広く使われるようになりました。
日本でも同様に広がり、精神科・心療内科のみならず、内科、整形外科などでも多く使われるようになりました。
これまで日本ではベンゾ系薬剤の使用に対して長い間寛容であったといわれており(資料※2)、筆者もそう感じます。
ベンゾ系薬剤の処方数はきわめて多く、たとえばその1種であるエチゾラム0.5㎎と1.0㎎錠の外来で処方された合計は、年間で何と11億錠を越えています(資料※3)。
実はこれだけ人々の間で短期間に広がるには理由がありました。
それは内服を続ける間に
「依存しやすい(依存性)」
「同じ分量では効果が出にくくなる(耐性)」
という側面があることです。
ベンゾ系薬剤をやめたくてもやめられない「ベンゾ系薬剤依存症」も重大な問題になってきました(資料※4)。
ここまで処方が広がってしまったのは、医師側に重大な責任があります。
患者さんが要求すれば、比較的簡単に処方されてきたのです。
海外ではすでに1990年代頃よりベンゾ系薬剤の「副作用」にも注目するようになり、欧米でいち早く注意喚起がされるようになりました。
日本でも近年ようやくベンゾ系薬剤の危険性が知られるようになりました。
具体的には高齢者がベンゾ系薬剤(BZO系薬剤)を内服することによる
「転倒」
「持ち越し」
「物忘れ」
「やめられない」
などの副作用が知られ(下記表2)、医療の現場でも使用に注意が必要とされるようになってきたのです。
▼学会や行政も警鐘・規制へ
現在では、
「日本老年医学会によるガイドライン(資料※5))」
などにより、75歳以上の高齢者に対してベンゾ系薬剤の使用を制限するように警告されるようになっています。
さらに、厚生労働省は2018年度の保険診療の制度改正において、ベンゾ系薬剤の使用を減らすために、
「1年以上、同一のベンゾ系薬剤が継続処方された場合、医療機関が得られる報酬を減額する」
ことにしました。
ただし、今のところは
「精神科医」や
「適切な研修を修了した医師」
が処方を行った場合は減額されません。
しかし、どんな医師が処方したとしても副作用が起こることに変わりはありません。
今後はこのようなルールが作られていく可能性は高く、長期間の処方は避ける必要があると思います。
このようなアナウンスがされると診療現場では、ついつい減薬をあせってしまうこともありますが、十分な説明を行わないと患者さんを不安にさせてしまいます。
ベンゾ系薬剤の処方には、医師側にも考え方のばらつきが大きいと感じます。
必ずしも前述のガイドライン(資料※5)が守られておらず、比較的容易に処方されるケースも見られます。
診察にあたる医師によって対応が異なると、患者さんは
「あの医師は安全と言っていた」
など混乱が生じ、場合により不満につながってしまいます。
結果として患者さんの処方薬の乱用を誘発したり、助長してしまいます。
やはりベンゾ系薬剤の使用基準を統一する必要があります。
具体的には、ベンゾ系薬剤を処方する診療科や医師を一本化したり、75歳以上への高齢者や1年以上の漫然投与は、病院事務や薬剤師からも注意喚起をしたりすることが重要です。
▼医師と当事者の対話で安全に使用にする
たとえば、筆者は
「睡眠薬の安全な使い方」
という資料を自作してベンゾ系薬剤の処方の際に活用しています。
①70歳を超えると、平均睡眠時間は6時間以下になり、若い頃のように長く眠る必要はない
②よく眠るための生活習慣
・日中に太陽光を浴びる
・遅い時刻の食事は控える
・夕方に運動する
・お酒、たばこ、カフェインを入眠前4時間避ける
・30分以上の昼寝をしない
③ベンゾ系睡眠薬の副作用に注意
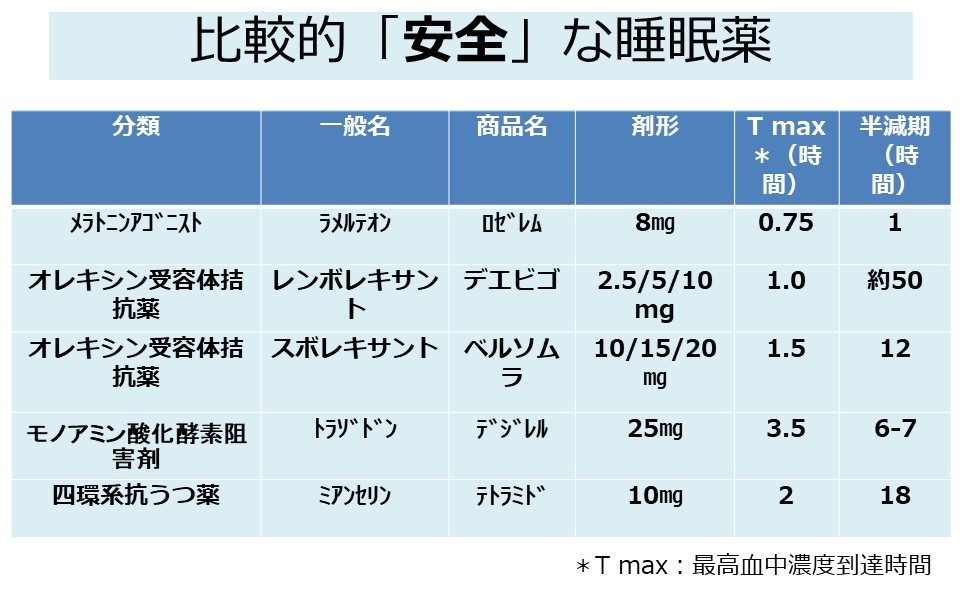
④比較的安全な睡眠薬(ベンゾ系薬剤でない睡眠薬)のリスト(下記表3)
など、不眠に対して患者さんに統一した説明を行っています。
医師としては睡眠薬を求める患者さんに、本人の希望通り「不適切な」処方することはとても簡単です。
正直言って、診察時間も限られる中、私もその「誘惑」に駆られることは少なくありません。
ついつい
「今回だけは…」
「自分だけ、目くじらたてても…」
と、これまでと同じ処方をする誘惑に駆られます。
しかしそんな先送り的態度のくり返しが、目の前のベンゾジアゼピン依存症や、その予備軍といえる患者さんを生んでしまったのです。
私達医療職が作ってしまった「医原性」の疾患ともいえます。
医師のていねいな説明と、不眠や不安に困っている患者さんとの対話こそが求められています。
ありがたいことに、多くの患者さんは、私のくり返しの減薬の提案を突っぱね続けることはせず、やさしく・少しずつ、理解してくれることがほとんどです。
医師と当事者の対話と協力によって、ベンゾ系薬剤の減薬や処方薬依存からの回復は可能です。
めげずに一緒に取り組みましょう。
参考資料:
※1)Ian Sample.,2005年10月3日掲載記事. “Leo Sternbach’s Obituary”. The Guardian(Guardian Unlimited)(2021年9月29日閲覧)
※2)松本俊彦:処方薬依存─何がこんな残念な状況を生んでいるのか直視してみましょう─.精神看護.2014.17(1),12-18.
※3)厚生労働省保険局:第6回NDBオープンデータ. 2021.
※4)松本俊彦:薬物依存臨床から見えてくる精神科 薬物療法の課題.「全国の精神科医療施設における薬物関連精神疾患の実態調査」の結果より.精神科治療学 27(1):71-79, 2012
※5)日本老年医学会編. 高齢者の安全な薬物療法ガイドライン2015. メジカルビュー社, 2015. pp44-46